ANDROLOGIA
L’andrologia (dal greco ανηρ: uomo e λόγος: discorso) è la branca della medicina che si occupa della salute genitale maschile, in particolare dell’infertilità maschile, delle disfunzioni sessuali maschili e delle forme di dolore cronico genitale.
INFERTILITA’ MASCHILE E TUMORE DEL TESTICOLO
Si scopre la correlazione infertilità-tumore del testicolo
Si stima oggi che il 7% degli uomini si troverà ad affrontare un problema connesso alla riproduzione nel corso della vita. Il rischio di essere (o diventare) infertile supera quindi quello di essere o diventare diabetico.
Questo rischio è cresciuto negli ultimi decenni per motivi ambientali ma anche culturali, sociali ed economici.
Nel 2000 viene pubblicata una ampia ricerca che riconosce una ridotta fertilità come fattore di rischio per il tumore testicolare (GCT). Fino ad allora sapevamo che il rischio di tumore era maggiore nei giovani che avevano avuto i testicoli ritenuti in addome (criptorchidismo), oppure nei pazienti che avevano avuto padre o fratelli colpiti dalla malattia. Riconoscere la scarsa fertilità maschile come fattore di rischio neoplastico testicolare rappresenta una vera svolta per gli specialisti che si occupano di riproduzione. Semplicemente perché i Centri di Medicina della Riproduzione diventavano un filtro per i maschi ad elevato rischio di GCT, potendo intercettare le forme iniziali di malattia con l’ecografia scrotale, attuando una vera e propria opera di prevenzione su una popolazione ampia ed a rischio.
Il meccanismo etiopatogenetico
Già negli anni ’80 e ’90, alcuni ricercatori nord europei avevano osservato un rilevante incremento dei casi di tumore testicolare e di scarsa fertilità in alcune aree di Norvegia, Svezia, Danimarca e Germania.
Il dato interessante che emergeva era la distribuzione del fenomeno a “macchia di leopardo”, ben presto ricondotta a particolari distretti industriali che rilasciavano tossici ambientali. Un altro aspetto interessante era la distribuzione dei tumori in nazioni confinanti ma di origine etnica differente: elevata in Svezia, molto bassa in Finlandia. Ma i finlandesi che si erano traferiti in Svezia, dopo 1-2 generazioni, sviluppavano un rischio di GCT più alto dei connazionali rimasti in patria.
Anche la produzione di spermatozoi era molto diversa tra popolazioni geograficamente vicine ma di origine etnica differente: elevata in Finlandia, molto bassa in Danimarca. Si è potuto così mettere a fuoco il meccanismo che provocava la minore fertilità e il maggiore rischio di tumore: la sindrome della disgenesia testicolare (TDS). Si tratta di un’alterazione strutturale del tessuto testicolare del feto che avviene nelle prime settimane di gestazione. Perché si realizzi, servono una predisposizione genetica e l’azione dei tossici ambientali.
L’effetto sugli individui può essere molto variabile, vale a dire di lieve entità oppure molto serio. Nelle forme lievi il maschio sarà solo meno fertile perché avrà meno cellule germinali. Nelle forme intermedie sarà ancor meno fertile per un minore sviluppo dei testicoli e potrà essere anche criptorchide o ipospadico. Nelle forme più gravi sarà sterile, perché le cellule germinali che producono spermatozoi sono poche ed anomale, quindi non produrranno spermatozoi. Ma essendo geneticamente anomale potranno dare origine ad un tumore testicolare in età adulta.
Il rischio nella popolazione generale e negli infertili
Quale è l’incidenza di tumore testicolare in Italia? Nel 2012 si sono diagnosticati 6,3 nuovi casi ogni 100.000 uomini in età fertile, ma si stima che nel 2025 l’incidenza arriverà a 10,6 casi ogni 100.000, percentuale identica a quella dei paesi nordici ad alto rischio (C. Le Cornet et al., European Journal of Cancer 50, p. 831–839; 2014).
Focalizzando tuttavia l’attenzione sulla popolazione infertile afferita al Fertility Center di Humanitas nel periodo 2002-2014, si riscontra in media 1 caso di tumore del testicolo ogni 238 nuovi pazienti che accedono per infertilità di coppia (p<0.0001; Odds ratio=26,6; 95% Confidence Interval: 11,077 to 64,323 using Woolf’s approximation), quindi una percentuale drammaticamente più elevata.
Sono a rischio?
Gli individui infertili a rischio di GCT hanno delle caratteristiche facilmente riconoscibili. Hanno testicoli non particolarmente sviluppati, un valore dell’ormone FSH superiore a 7.6 mU/ml e pochi spermatozoi nello sperma. Altri possono essere nati con i testicoli ritenuti nell’addome (criptorchidismo), oppure avere il meato uretrale non all’apice del glande ma più in basso (ipospadia).
Quindi sembrerebbe facile intercettare un rischio elevato: basta misurarsi i testicoli (il diametro massimo deve essere maggiore di 4 cm), fare un esame del sangue per FSH e uno spermiogramma. Se almeno due dei parametri (compresi criptorchidismo ed ipospadia) risultano alterati è indicata una visita andrologica con ecografia testicolare.
Il ruolo dell’ecografia
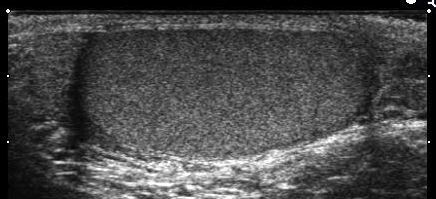
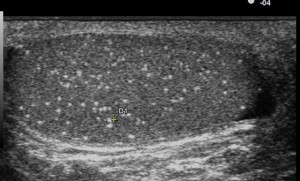
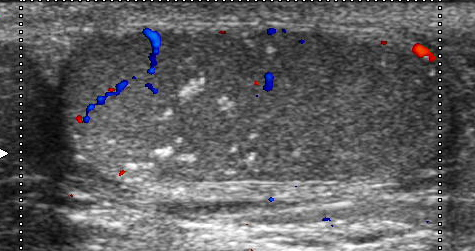
A partire dal 2000 alcuni studi ecografici descrivono una associazione tra la presenza di minuscole calcificazioni nei testicoli e la presenza di tumore testicolare. Queste calcificazioni note come microlitiasi o calcificazioni non-microlitiasiche non sono generalmente considerate anomalie ecografiche specifiche del tumore testicolare, essendo osservabile in pazienti non oncologici. Ma la associazione con altri fattori di rischio (ridotto volume testicolare, criptorchidismo, infertilità, FSH elevato) impone un attento controllo del paziente nel tempo o addirittura una biopsia testicolare.
L’ecografia scrotale è uno strumento efficace per intercettare lesioni testicolari non apprezzabili con l’esame obiettivo. Idealmente andrebbe eseguita d’ufficio nel corso della visita andrologica per infertilità (come avviene in Ginecologia).
L’ecografia è importantissima perché può svelare microlitiasi e calcificazioni non-microlitiasiche, la cui presenza in associazione con altri fattori clinici, aumenta il rischio di sviluppare tumore rispettivamente di 37 volte e 69 volte, quindi molto di più di tutti gli fattori di rischio (volume testicolare ridotto: raddoppia il rischio; ridotto numero di spermatozoi: aumenta 8 volte; testicoli ritenuti: aumenta di 7.5 volte; volume testicolare ridotto e FSH elevato: aumenta 8 volte) (Negri et al.: Cancer Risk in Male Factor-infertility. Placenta, 29: p.178–183, 2008).
Quali sono i vantaggi di una diagnosi precoce?
La grande maggioranza dei casi da noi diagnosticati non aveva ancora una massa testicolare ma una forma in situ, riconoscibile solo con la biopsia.
In questi casi l’asportazione del testicolo garantisce elevatissimi tassi di guarigione senza dover ricorre a chemioterapia, radioterapia o linfadenectomia retroperitoneale. Quando il tumore in situ si trova in entrambi i testicoli è possibile evitare l’asportazione chirurgica dei testicoli, ricorrendo ad una radioterapia localizzata (European Association of Urology. Guidelines on Testicular Cancer, 2014).
IL TESTOSTERONE
Il testosterone è un ormone prodotto prevalentemente dai testicoli e regola le caratteristiche sessuali maschili secondarie come barba, timbro della voce e muscolatura, promuove lo sviluppo degli organi sessuali, governa il desiderio e la funzionalità sessuale e garantisce la fertilità, in quanto responsabile anche della maturazione completa degli spermatozoi.
Oltre a ciò è un importante segnalatore della salute maschile in generale. Recenti studi hanno addirittura evidenziato un legame tra testosterone e longevità: livelli ottimali garantirebbero infatti agli uomini una vita più lunga.
L’invecchiamento porta a una sua riduzione e, a partire dai 40 anni di età, cala gradualmente di circa il 2% all’anno. In presenza di alcune patologie, come il diabete o la sindrome metabolica, i suoi livelli si possono però ulteriormente abbassare. Quando la produzione di ormoni sessuali è insufficiente, si parla allora di ipogonadismo, un disturbo ancora poco conosciuto dalla popolazione, ma che può portare fra l’altro a problemi sessuali, maggior rischio cardiovascolare, osteoporosi, obesità.
La misurazione dei livelli di testosterone è semplice: è sufficiente un esame del sangue che contempli l’analisi di questo valore. Nonostante tutto, però, in Italia sono ancora troppo pochi i pazienti trattati in modo specifico per l’ipogonadismo: soltanto lo 0,51 (contro quasi il 2% degli uomini tedeschi) segue infatti una terapia.
Anche per questa ragione la SIAMS (Società Italiana di Andrologia e Medicina della Sessualità) ha realizzato un progetto mirato per l’individuazione dei soggetti a rischio.
Quando va misurato il testosterone?
In presenza di disturbi della sfera sessuale (mancanza di desiderio, erezioni meno efficaci), stanchezza, aumento del grasso addominale, ma anche nei soggetti diabetici e in caso di malattie croniche. Inoltre, in termini di prevenzione è consigliato effettuare uno screening dopo i 40 anni.
Quali vantaggi dal trattamento
Trattare con testosterone, riportandolo a livelli normali, migliora la funzione sessuale (desiderio, erezioni), la forza fisica, il benessere generale, il tono dell’umore e le capacità cognitive, il calcio nelle ossa (prevenendo l’osteoporosi), la composizione corporea a favore della massa magra con aumento delle masse muscolari, riduzione dell’obesità viscerale, incremento del pelo terminale e della barba. Migliorano inoltre il compenso glicemico nel paziente con diabete e il profilo lipidico.
Il trattamento con testosterone è sicuro (se diagnosi corretta e controindicazioni sono attentamente valutate) e offre benefici non solo sulla funzione sessuale ma anche sulla salute dell’intero organismo.
I DISTURBI DELL’EIACULAZIONE
Il più frequente disturbo dell’eiaculazione è costituito dall’eiaculazione precoce.
Si tratta chiaramente di un problema soggettivo, legato all’esperienza personale e di coppia, ma viene generalmente inteso come un’eiaculazione che avviene prima di quando il paziente lo voglia, generalmente entro 1-2 minuti dopo la penetrazione vaginale.
Ne soffre circa il 25% degli uomini, e tutti i pazienti sperimentano un forte disagio personale e di coppia, lamentando l’incapacità di “trattenersi” e ritardare il termine del rapporto quanto basta alla soddisfazione della coppia.
Purtroppo, nonostante le campagne di informazione realizzate sui media dalle principali Società Scientifiche, solo una minima parte delle coppie affronta il problema e si rivolge all’andrologo. Questo atteggiamento che protrae per anni il problema, alimenta un circolo vizioso che crea un chiaro peggioramento della qualità di vita di coppia.
L’eiaculazione precoce si può classificare in due diverse tipologie: primaria o secondaria.
La primaria, che costituisce la quasi totalità dei casi, è presente fin dai primi rapporti: le cause sono frequentemente psicologiche, tuttavia si ritiene che vi possa essere una predisposizione fisica al problema, non ancora chiarita, che determina un’alta sensibilità alla stimolazione sessuale, alla quale si aggiungono ovviamente le conseguenze psicologiche determinate dalla ridotta autostima, dalla paura dell’insuccesso e dalle conseguenze sul rapporto.
Il trattamento del disturbo consiste nella somministrazione di dapoxetina, una molecola della stessa classe degli antidepressivi (SSRI, inibitori del “reuptake” della serotonina) ma che ha un’indicazione specifica, ovvero la capacità di allungare i tempi eiaculatori fino a 3 volte. In ogni caso questo farmaco deve essere associato a psicoterapia di coppia, di tipo cognitivo-comportamentale, per aiutare i partner ad affrontare il rapporto sia durante il trattamento farmacologico, sia alla sospensione, quando entrambi sono pronti.
L’eiaculazione precoce secondaria, invece, si presenta ad un certo punto della vita sessuale del paziente (che non ne aveva mai sofferto in precedenza) ed è causata spesso da problemi fisici curabili come l’ipertiroidismo (il 50% dei maschi ipertiroidei ha problemi di eiaculazione precoce), le prostatiti o la disfunzione erettile (Il difficile mantenimento dell’erezione può generare ansia nel paziente). In questo caso, la terapia consiste nel trattare le cause, ma comunque spesso si deve instaurare anche una terapia sintomatica con dapoxetina e a volte completare il percorso con la psicoterapia di coppia.
DEFICIT ERETTILE
La disfunzione erettile, ovvero l’incapacità di raggiungere o mantenere un’erezione sufficiente ad avere un rapporto sessuale, è un problema che riguarda il 13% della popolazione maschile.
Questo disturbo è spesso correlato all’età: la percentuale di chi ne soffre, tra gli under 40, è del tutto trascurabile, aumenta tra i cinquantenni, fino a interessare circa la metà degli over 70.
Le cause di tale disfunzione possono essere di due tipi, una organica, l’altra psicogena. Spesso però, in un individuo entrano in gioco entrambi gli agenti. Tra i fattori di rischio vi sono senza dubbio le patologie vascolari: l’infarto, l’ictus, l’arteriosclerosi, l’ipertensione, sono tutti elementi che possono modificare l’afflusso e il deflusso del sangue nel pene, e provocare una disfunzione erettile.
Anche il diabete può danneggiare il sistema nervoso e i vasi sanguigni del pene compromettendo l’erezione. Per un diabetico, il rischio di andare incontro a disfunzione erettile è circa 4 volte più elevato rispetto a una persona sana. In caso di pazienti obesi e fumatori il rischio cresce fino a 10 volte.
Oltre a un cambiamento dello stile di vita, i trattamenti attualmente disponibili per la cura delle disfunzioni erettili sono rappresentati dalla psicoterapia, dall’assunzione di inibitori dell’enzima PDE-5, da trattamenti intra-uretrali, da iniezioni nel corpo cavernoso del pene e dall’intervento chirurgico.
L’approccio farmacologico è però fra tutti quello meno invasivo. I farmaci più impiegati, a base di sildenafil, tadalafil e vardenafil, si sono dimostrati efficaci e innocui, andando a inibire un enzima che riduce la dilatazione dei vasi sanguigni. In questo modo riescono a facilitare l’afflusso di sangue nelle cellule muscolari dell’organo maschile.
Tutti e tre i principi attivi oggi a disposizione funzionano imitando la naturale reazione del corpo: non sono afrodisiaci e aiutano l’uomo a raggiungere l’erezione solo in presenza di uno stimolo sessuale. Nonostante si tratti di farmaci ritenuti sicuri, necessitano sempre di prescrizione medica: prima di deciderne l’impiego, lo specialista deve infatti verificare la causa del problema. In alcuni casi potrebbe essere sufficiente un rimedio “naturale”, come smettere di fumare o aumentare l’attività fisica.
La terapia migliore, per chi soffre di disfunzione erettile resta comunque la combinazione di trattamento farmacologico e psicologico. Soltanto così si possono ottenere dei risultati duraturi.
I FARMACI PER CURARE L’IMPOTENZA FANNO BENE AL CUORE!
La scoperta di farmaci orali efficaci e sicuri per trattare la disfunzione erettile (sildenafil ossia “Viagra”, tadalafil “Cialis”, vardenafil “Levitra” ed avanafil “Spedra”) ha rivoluzionato l’andrologia permettendo a molti uomini di venire allo scoperto per risolvere un problema da sempre sottostimato (lo dimostra la progressiva crescita di richieste di vista andrologica).
I principi attivi contenuti in queste molecole sono inibitori della fosfodiesterasi 5 (PDE5i) che vanno a inibire un enzima che distrugge una molecola (GMPc) prodotta a livello della muscolatura liscia vascolare sotto lo stimolo dell’ossido nitrico (potente vasodilatatore rilasciato dalle terminazioni nervose durante lo stimolo sessuale). Questi farmaci agiscono prevalentemente a livello del pene e del polmone. Andando a bloccare questi enzimi, perpetuano la concentrazione di GMPc nelle cellule muscolari dell’organo maschile che si rilassano e provocano quindi, per vasodilatazione delle arterie del pene, l’erezione. Tutti e 4 i farmaci sono molto efficaci (in oltre il 70-80%) dei pazienti e innocui in quanto danno effetti collaterali in meno del 10% dei pazienti (mal di testa, rossore al volto, bruciore allo stomaco, mialgie e dolori alla schiena ) che non mettono in pericolo la salute del paziente e spesso si riducono con il tempo durante l’assunzione del farmaco. La differenza tra i tre farmaci sta unicamente nel tempo di assorbimento e nella durata dell’effetto.
Tuttavia perché la stampa ha demonizzato l’utilizzo di tali farmaci sostenendo che sono pericolosi in quanto fanno male al cuore?
L’inghippo risale proprio alla nascita del Viagra nel 1998: sildenafil fu scoperto durante test clinici effettuati nello sviluppo di un farmaco per curare l’angina pectoris, in quanto la molecola agisce potenziando l’effetto vasodilatatorio dei farmaci “nitroderivati” (come Trinitrina e Carvasin) che si utilizzano in caso di dolore cardiaco. Durante la sperimentazione si è scoperto tuttavia che questo farmaco agiva prevalentemente a livello penieno potenziando le erezioni. Da lì pertanto il farmaco è diventato di comune utilizzo per la disfunzione erettile. Da questa molecola sono nate poi le tre “figlie”, tadalafil, vardenafil ed avanafil
La ricerca è quindi progredita dimostrando che i tre farmaci avevano un effetto vasodilatatorio anche a livello del circolo arterioso polmonare riducendo quindi il sovraccarico cardiaco: Viagra e Cialis, sotto altro nome “commerciale” hanno quindi trovato una ulteriore indicazione terapeutica nell’ipertensione polmonare e nello scompenso cardiaco destro. Studi successivi hanno dimostrato che l’utilizzo cronico dei PDE5i può addirittura migliorare la funzione vasodilatatoria dell’endotelio (che è la cellula che ricopre le pareti dei vasi).
Si può pertanto affermare che questi farmaci “facciano bene” al cuore.
Tuttavia in un unico caso PDE5i possono essere pericolosi: se somministrati senza controllo medico, qualora il paziente sia cardiopatico a rischio di angina in terapia con farmaci nitroderivati.
La combinazione di questi trattamenti può causare infatti un calo nella pressione del sangue, sino al collasso.
In conclusione i 4 farmaci sono efficaci nel curare la disfunzione erettile, sicuri e possono essere assunti senza alcun rischio, purchè sotto controllo ed indicazione medica.
Siamo qui ogni volta che hai bisogno di noi
Telefono
02 5469 570 – 02 5466 596
Orari
Lunedì – Venerdì:
9:30/13:00
14:00/19:00
SO.GE.ME. s.r.l.
Via Podgora 11,
20122 – Milano
ISTITUTO MEDICO MILANESE
L’Istituto Medico Milanese è un centro polispecialistico di eccellenza, che offre le migliori competenze professionali a livello europeo, e dispone di apparecchiature all’avanguardia in un contesto di grande attenzione alle
esigenze del paziente.